精神科藥物比海洛因殺死了更多美國人
原文作者/肯尼·安德森Kenneth Anderson
肯尼·安德森(Kenneth Anderson),美國減害知名講師,《如何改變飲酒:減少酒精危害的指南》一書的作者,減害(HAMS)組織網絡的創始人兼總裁。是國際臨床卓越中心和國際減害協會成員。
本文2016年1月5日發表於Behavioral Health, Roundtable Discussion
原文網址:https://www.rehabs.com/pro-talk/psychiatric-medications-kill-more-ameri…
2014年,有10,574人死於海洛因過量,卻有15,778人因過量服用精神科藥物而死亡,比使用海洛因的死亡人數多了將近50%。1999年至2014年期間,我們經常聽到一個令人震驚的事實,即海洛因造成的死亡人數增加了近5倍(374%),但卻很少聽到,甚至完全沒聽說,在同一時期,精神病藥物過量造成的死亡人數增加了近4倍(278%)。 數據整理如圖1所示,比較每十萬人兩類藥物的死亡率。(紅色:服用精神科藥物過量死亡率;藍色:服用海洛因死亡率)

最大的殺手是鎮靜劑(如贊安諾Xanax的苯二氮平類,和如史蒂諾斯Ambien的Z字頭藥物),抗憂鬱藥劑,中樞神精興奮劑(利他能,安非他命和甲基安非他命),以及抗精神病藥物,如圖2所示,比較每十萬人不同藥物的死亡率。(藍色:服用海洛因死亡率;紅色:服用鎮靜劑死亡率;綠色:抗憂鬱劑死亡率;紫色:中樞神精興奮劑死亡率;藍綠色:抗精神病藥物死亡率)
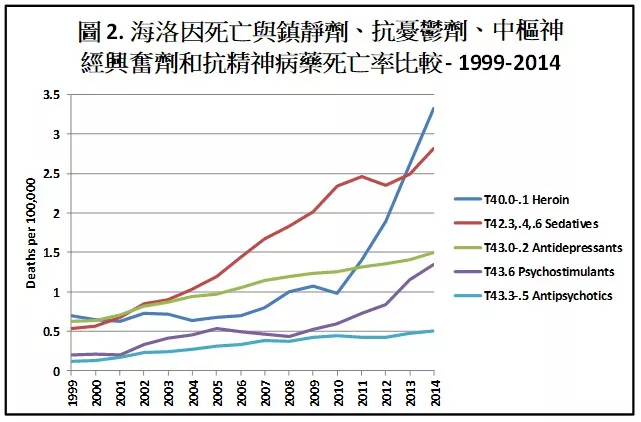
在過去15年中,我們看到服用過量精神科藥物導致的高死亡率,也看到急劇攀升的死亡率曲線。是什麼導致這兩件事情的發生?許多因素似乎促成了這一點,包括:
A.增加處方箋,
B.開立多種藥物(一個人同時被開多種處方箋藥物),
C.仿單標示以外的處方增加(即患者並沒有罹患適應症列出的疾病,卻被開藥了),以及
D.非專科醫生(包括全科醫生,執業護士和其他未經精神科訓練的人)增加精神科藥物的處方。
以下我們將探討每個因素。
根據一份由MEPS(醫療支出小組調查)數據庫的資料顯示,精神科藥物(比如鎮靜劑,抗憂鬱藥,精神興奮藥和抗精神病藥)處方的數量,從1999年至2013年期間增加了117%,從1999年的197,247,557個處方箋增加到2013年的427,837,506個處方箋。同時,因精神科藥物使用過量的死亡率,在同一時期攀升至240%。從1999年的每10萬人死亡人數1.31人,攀升至2013年的每10萬人死亡人數4.46人。由於2014年的MEPS數據尚未公佈,我們將2014年CDC(疾病控制中心)的死亡率數據排除在外。
藥物類處方的詳細情況如圖3所示,處方藥箋的增加百分比如圖4所示。雖然處方數量的增加是死亡率上升的部分原因,但很明顯它並不是唯一的原因。一定有涉及其他因素,最有可能是多重用藥、仿單標示以外的處方和非專科處方。

(圖3. 藍:抗憂鬱劑;紅:鎮靜劑;綠:抗精神病藥物;紫:中樞神精興奮劑)

(圖4.左至右:抗憂鬱劑129%;鎮靜劑104%;抗精神病藥物65%;中樞神精興奮劑144%)
多重用藥:
儘管醫學界以多種不同的方式使用「多重用藥」這個詞,但最簡單的定義是「同時開立兩種或更多種藥物。」換句話說,就是藥物混用。在某些情況下,例如以愛滋病毒治療來說,多重用藥物是一種經過實證的最佳做法。而在其他情況下,例如精神病治療,大多數的多重用藥案例幾乎沒有研究證據。此外,不適當的多重用藥可能有害,甚至是致命的。
「大量數據顯示多重藥物使用的危害。患有精神疾病的人,由於使用多種藥物的頻率很高,導致藥物相互作用的風險增加。同時使用多種抗精神病藥與精神分裂症患者的死亡率呈正相關。有關精神疾病的使用多重藥物導致的不良影響報告很多,其中包括會延長住院時間。」
Kukreja等人2013年告訴我們:
「雖然精神病多重用藥好處的證據是有限的,但越來越多的證據表明,這種藥物組合會增加副作用。我們擔憂多重藥物的使用不僅包括累積毒性的可能性,還有隨著方案複雜性的增加,而出現的依從性問題。」(編註:依從性問題指病人不願服從醫囑用藥)
Mojtabai和Olfson(2010)的報告顯示:
精神科多重用藥已大幅增加:在美國的精神科小型診所,每次門診所開立的藥物中位數從1996-1997年的1種增加到2005-2006年的2種,且平均值增加了40.1%,從1996-1997年的1.42增至 2005-2006年的1.99。
在圖5中,我們顯示了2014年每種精神藥物類別中,因藥物混合而造成的死亡百分比。圖6列出了在2014年死亡率最高的精神藥物組合。

(圖5.左至右:抗憂鬱劑90%;鎮靜劑95%;中樞神經興奮劑64%;抗精神病藥物95%)

開立仿單標示以外的處方和全科醫生處方精神科藥物:
藥品仿單外的處方,是指藥物的處方理由不是由FDA所批准。雖然有些情況下,仿單外處方是基於公開可靠的科學證據,但絕大多數情況並非如此。Radley等人(2006)發現,只有4%的仿單外精神科處方具有公開可靠的科學證據。Ali和Ajmal(2012)指出,仿單外處方存在臨床風險,如不良反應,並且療效未經證實。此外,Mojtabai和Olfson(2011)指出,2007年72.7%的抗憂鬱藥處方是在沒有任何精神病診斷的情況下開立的。此外,根據馬克等人(Mark et al., 2009年)的說法,不到四分之一的精神科處方由精神科醫生開的,四分之三以上是由全科醫生,執業護士和未經精神科訓練的其他人所開立。
根據我親身經營戒酒支持團體的經歷,有大量女性告訴我,儘管承認飲酒過量,但她們的全科醫生仍然開了SSRI抗憂鬱藥,並且一開始服用抗憂鬱藥沒多久,她們的飲酒量就大幅飇高。這並不令人意外,因為Naranjo等人的研究(1995)顯示,接受SSRI治療的女性比服用安慰劑的女性喝得更多。Graham 和Massak(2007)的一項調查還發現,抗憂鬱藥對減少女性飲酒毫無用處。不幸的是,被鼓勵開標籤外處方的醫生經常直接認定,喝太多酒的女性一定憂鬱,於是開出一種讓她們喝更多酒的抗憂鬱藥。開立仿單標示以外的處方,可能帶來的潛在危害非常大。
藥物治療的替代品:
如果我們可以通過某些方式永久改變大腦的線路,以改善或消除憂鬱、焦慮、思覺失調等狀況,而不會終生依賴潛在的致命藥物,那不是很好嗎?實際上有:那就是心理治療。
一切改變思維的方法,也會改變你的大腦。最近Porto等人和Quide等人進行了神經影像的研究,證實接受了認知行為療法(CBT)的患者,腦部功能的影像不同於沒有接受過這種治療的人。還有另一種稱為辯證行為療法(DBT)的心理療法,將正念和冥想練習融入CBT。Newberg的大量神經影像研究表明,正念和冥想練習也會永久地改變大腦的功能。
但思覺失調呢?對於思覺失調患者,是否唯一的希望就是讓這些患者每天都維持鎮定鎮靜的狀態嗎?「紐約時報」最近一篇題為「治療思覺失調症新方法」的文章並不同意。該作者認為,思覺失調症的最佳治療方法,是使用最少量的抗精神病藥物和大量的心理社會治療。文章繼續告訴我們,這種處理方法實際上並非「新創」,因為幾十年來,它已經在北歐和澳大利亞取得了巨大成功。只有對於美國精神科醫生來說才是新的,他們過於無知和傲慢,無法從世界其他地方學到東西,只接受美國本地的研究。但事實是,就算在美國,這也並不是新的。它是由美國前國家心理衛生研究院思覺失調症研究中心主任,加州大學醫學院臨床精神醫學授羅倫莫雪(Loren Mosher)在1970年代開創的模式。之後大藥廠讓莫雪(Mosher)丟了國家心理衛生研究院思覺失調症研究中心主任的職位,因為他干擾了藥廠最新的巨大商機:抗精神病藥物。
實際上,讓患者因為服用大劑量的抗精神病藥物而麻痺,會阻止思覺失調患者恢復。這就是為什麼像印度、奈吉利亞這樣的第三世界國家,思覺失調症恢復率要比美國高得多;因為他們買不起有短期效果但長期效果非常糟糕的抗精神病藥物。Harding的佛蒙特州研究發現,未接受治療的思覺失調症患者當中,有半數到三分之二會康復,美國國家衛生研究院資助的15年研究,由美國伊利諾大學醫學院心理學家馬丁哈洛(Martin Harrow)也有類似的發現。這與藥物治療思覺失調症形成鮮明對比,其恢復率僅有約10%至20%而已。
結論:
如果處方得當,精神科藥物可以是挽救生命,改變生命的神奇藥物。然而,當處方過度或處方不當時,它們會導致巨大傷害甚至死亡。我們需要的是大量消減多重用藥、仿單外處方和非專科處方。精神病藥物的使用應減少到目前使用率的微小部分即可,也應以適當的心理社會介入措施取代或補充,其中不僅包括醫療,還包括住房、食品安全和教育等基本事項。如果我們想創造一個健康的國家,就需要投資於社會改善,而不是增產藥丸。
難道我們會說,僅僅因為胰島素對糖尿病患者有益,所以每個人都該服用?不,這是無稽之談,因為它會完全破壞正常的新陳代謝。然而,這正是我們目前採用精神科藥物治療的方法,這樣的現象要「歸功於」大藥廠努力向醫生和一般民眾提供錯誤訊息,以提升業績,中飽私囊。
(原作者Linkedin:https://www.linkedin.com/in/harmreduction)

回應文章建議規則: